La resistencia a la insulina no se revierte con una dieta genérica. Entender cómo cada hábito modifica la fisiología del cuerpo en cada persona es el primer paso para lograr cambios sustanciales y permanentes que devuelvan el equilibrio metabólico.
En este articulo encontrarás:
- Que son los hábitos y porque es tan difícil cambiarlos.
- Entender la resistencia a la insulina como un mecanismo de defensa, no como un error.
- ¿Cómo influyen los hábitos en la fisiología de la insulina?
- La reversión de la insulina empieza con conciencia.
- Evaluar el riesgo personal: cada paciente es un mundo metabólico
🧭 Nadie cambia porque lo diga otro, Cambia por conciencia.
Durante décadas hemos repetido los mismos consejos:
“come sano”, “haz ejercicio”, “baja de peso”.
Sin embargo, tras treinta años viendo pacientes con diabetes, hipertensión, obesidad y enfermedad cardiovascular, he confirmado algo que los estudios también demuestran:
Cambiar la conducta no ocurre porque el paciente “sepa qué debe hacer”, sino porque comprende lo que está ocurriendo en su cuerpo.
Ese entendimiento profundo genera conciencia, y la conciencia genera acción.
Por eso, en lugar de decirte qué hacer, en este artículo te explicaré por qué tu cuerpo responde como lo hace, y cómo cada hábito —bueno o malo— influye directamente en la fisiología de la resistencia a la insulina.
🧩 1 ¿Qué son los hábitos y por qué son tan difíciles de cambiar?
Un hábito es una conducta repetida tantas veces que el cerebro la automatiza para ahorrar energía. Es decir, deja de requerir atención consciente. Comer siempre a la misma hora, revisar el teléfono al despertar o endulzar el café sin pensarlo son ejemplos de ello.
Desde el punto de vista neurofisiológico, los hábitos se almacenan en los ganglios basales, una región del cerebro encargada de la memoria de procedimiento. Por eso, aunque sepamos racionalmente que algo no nos conviene, el cuerpo tiende a repetirlo porque asocia esa conducta con recompensa o alivio inmediato.
Esto explica por qué cambiar la alimentación o dejar el sedentarismo no es una cuestión de fuerza de voluntad. Es un proceso de reprogramar circuitos cerebrales y hormonales que están ligados a placer, estrés y energía. Por eso, el primer paso no es prohibir, sino comprender:
¿Qué función cumple cada hábito?:
¿Qué busca compensar o aliviar?.
Cuando el paciente entiende su mecanismo, la transformación se vuelve posible.
⚙️ 2. La resistencia a la insulina: un mecanismo de defensa, no un error
Cuando decimos que una célula “no responde” a la insulina, en realidad estamos describiendo una decisión biológica del organismo.
El cuerpo no “se daña”; se protege.
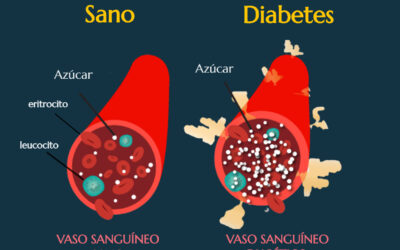
Cuando hay exceso de energía disponible (azúcares, grasas, estrés, inflamación crónica), las células musculares e incluso el hígado cierran sus puertas a la insulina para evitar recibir más combustible del que pueden manejar.
Desde el punto de vista fisiológico, la resistencia a la insulina es una forma de autodefensa ante el exceso.
El problema es que, con el tiempo, ese mecanismo protector se vuelve contraproducente: el páncreas se agota y la glucosa comienza a elevarse.
Así que antes de pensar en “curar” la resistencia, el paso esencial es comprender qué la está activando en cada persona.
Y ahí entra el análisis de los hábitos.
🔬 3. Cómo cada hábito influye en la fisiología de la insulina
Cada decisión diaria —lo que comes, cuánto duermes, si te mueves o no, cómo manejas el estrés— deja una huella bioquímica.
No se trata de moralizar hábitos, sino de entender qué mecanismos despiertan o apagan la resistencia.
Veamos algunos de los más importantes.
🍩 a) Exceso de azúcar y harinas refinadas: el ciclo del estímulo constante
Cuando consumimos azúcares simples o harinas blancas, el cuerpo reacciona con un pico de glucosa.
El páncreas libera más insulina para reducirla.
Pero si esos picos son frecuentes, las células viven en un baño constante de insulina, y como cualquier receptor saturado, dejan de responder.
Fisiológicamente, esto significa:
- Mayor almacenamiento de grasa en hígado y abdomen.
- Activación del sistema inflamatorio.
- Aumento del estrés oxidativo y del apetito.
En este contexto, la insulina ya no actúa como reguladora, sino como una hormona que mantiene el cuerpo en modo “almacenamiento”.
Por eso, aunque un paciente coma poco, si lo hace en forma de azúcares, no logra mejorar.
💪 b) Falta de movimiento: la célula que olvida cómo usar la glucosa
El músculo es el principal destino de la glucosa.
Cuando no se usa —por inactividad o vida sedentaria—, la maquinaria metabólica se apaga.
La célula “olvida” cómo usar la glucosa.
Entonces, la insulina llega, toca la puerta… pero nadie responde.
Con el tiempo, el sedentarismo no solo apaga la maquinaria metabólica: también atrofia el músculo, reduciendo la cantidad y el tamaño de las fibras musculares (las células encargadas de almacenar y utilizar la glucosa).
Esta pérdida de masa muscular implica que el cuerpo tiene:
- menos receptores de insulina,
- menos sitios donde depositar la glucosa y
- menos mitocondrias (organelo intracelular encargado de obtener energía a partir de glucosa)
Todo esto agrava la resistencia a la insulina. Además, el músculo es un tejido metabólicamente activo que quema energía incluso en reposo; al disminuir su volumen, el metabolismo basal se enlentece y el cuerpo tiende a acumular grasa.
En consecuencia, mantener la masa muscular no solo mejora la fuerza o la estética, sino que es esencial para preservar la sensibilidad a la insulina y el equilibrio energético global.
El ejercicio no mejora la sensibilidad solo por “gastar calorías”; la mejora porque reactiva la maquinaria intracelular, reabre los canales de transporte (GLUT4) y restaura la comunicación entre la célula y la insulina.
💪 Revertir la atrofia: El entrenamiento de fuerza o resistencia estimula la síntesis de nuevas proteínas musculares y promueve la regeneración de las fibras dañadas. Este tipo de ejercicio no solo aumenta la masa muscular, sino que también mejora la eficiencia de las mitocondrias y multiplica los receptores de insulina en la superficie de las células. En pocas semanas de práctica constante, el músculo vuelve a convertirse en un potente aliado metabólico, ayudando al cuerpo a usar mejor la glucosa y reduciendo los niveles de insulina circulante.
🧠 c) Estrés crónico: el cortisol como saboteador metabólico
El estrés activa el eje hipotálamo–pituitaria–adrenal, aumentando el cortisol, que eleva la glucosa en sangre para prepararnos para una amenaza.
Si ese estado se prolonga, el cuerpo vive en una falsa alarma continua, liberando glucosa incluso sin necesidad.
La insulina se ve forzada a compensar, y con el tiempo se desarrolla resistencia.
No es una cuestión emocional únicamente; es una respuesta hormonal real.
😴 d) Falta de sueño: cuando el cuerpo se queda sin ritmo
Dormir poco altera el ritmo circadiano, aumenta el cortisol y la grelina (hormona del apetito), y reduce la leptina (saciedad).
El resultado: más hambre, menos control, más resistencia.
Durante el sueño profundo se regeneran receptores, se repara el tejido y se reestablece la sensibilidad a la insulina.
Por eso el insomnio y los turnos nocturnos crónicos son factores fisiológicos de resistencia, no “malos hábitos”.
🚬 e) Inflamación y tóxicos: cuando la insulina falla por daño celular
La resistencia también puede venir de otras fuentes: fumar, infecciones crónicas, disbiosis intestinal, metales pesados, déficit de micronutrientes.
Cada uno activa caminos inflamatorios distintos (como NF-κB o JNK) que interfieren con la señal del receptor de insulina.
Esto explica por qué no todos los pacientes mejoran solo con dieta o ejercicio: algunos tienen una causa inflamatoria o tóxica subyacente.
🩺 4. La reversión no empieza en el gimnasio: empieza con conciencia
El cuerpo no cambia porque lo castigamos, cambia cuando entiende que puede volver al equilibrio.
Por eso, el primer paso no es contar calorías, sino observar el patrón que mantiene la célula en resistencia.
Cada persona tiene un origen distinto:
- En unos predomina el exceso de azúcar.
- En otros, la inflamación o el estrés.
- En algunos, el sueño insuficiente o el abuso de fármacos.
Por eso, copiar la dieta o el plan de otro no funciona.
El tratamiento efectivo empieza con autoconocimiento fisiológico.
Tu cuerpo no necesita que le digan “qué hacer”, necesita que le devuelvas su ritmo natural.
🔎 5. Evaluar el riesgo personal: cada paciente es un mundo metabólico
La resistencia a la insulina no se mide solo con glucosa o HOMA-IR.
El patrón completo se entiende al evaluar estos factores mencionados de forma personal ya que cada paciente combina estos factores de forma única.
Por eso, el abordaje debe ser personalizado, consciente y guiado.
No se trata de prohibir alimentos o imponer rutinas, sino de descubrir la raíz fisiológica de su resistencia.
🧩 Conclusión: entender antes de cambiar
Revertir la resistencia a la insulina no comienza en la cocina ni en el gimnasio.
Comienza en la mente, cuando el paciente comprende el porqué detrás de su biología.
El cuerpo humano no falla: responde a su entorno.
Y si aprendemos a escuchar esas respuestas, los cambios dejan de ser imposiciones externas y se vuelven una forma natural de equilibrio interno.
“Primero se educa la conciencia, luego se transforma el hábito.”